Согласно Международному экспертному комитету по диагностике и классификации сахарного диабета (1997), сахарный диабет – представляет собой группу различных метаболических болезней, которые характеризуется гипергликемией. Гипергликемия выступает в качестве результата дефекта выработки инсулина, его действия или комплекса данных патологических процессов.
Выделяют инсулинзависимый сахарный диабет (СД 1) и инсулиннезависимый (СД 2) [1].
Сахарный диабет 2 типа (СД 2) является мультифакториальным заболеванием, то есть этиологический субстрат для данного заболевания - взаимодействие генетической предрасположенности и образа жизни человека.
Выделяют следующие факторы риска развития СД 2: ожирение или избыточная масса тела; этническая принадлежность (особенно при смене традиционного образа жизни на западный); отягощённый семейный анамнез; гиподинамия; нерациональное питание; артериальная гипертензия, вредные привычки [2].
Патогенетически СД 2 – это группа гетерогенных нарушений процессов обмена веществ.
Основой этого заболевания являются следующие патофизиологические дефекты: инсулинорезистентность, нарушение функции β-клеток поджелудочной железы.
Инсулинорезистентность – снижение опосредованной инсулином утилизации глюкозы тканями, реализующаяся на фоне дисфункции секреции β-клеток.
Современные данные о патогенезе сахарного диабета 2 типа свидетельствуют о том, что он может развиваться и как инсулинчувствительный вариант, и как инсулинорезистентный вариант.
Обычно, пациенты с заболеванием имеют нормальный или слегка увеличенный вес, у них отсутствует повышение риска развития заболеваний сердечно-сосудистой системы.
В случаях СД 2 гипергликемия сопровождается гиперинсулинемией, развивающейся довольно длительный период времени [3].
В развитии нарушений гомеостаза глюкозы при инсулиннезависимом СД следует выделить три различных ступени:
1 ступень - поджелудочная железа, вследствие некоторых причин её β-клетки могут «не распознавать» глюкозу, таким образом, нарушается секреция инсулина;
2 ступень – печень. Может изменяться скорость продукции глюкозы в сторону увеличения;
3 ступень - клетки-мишени, находящиеся на периферии – в мышечной, жировой тканях, а также в клетках печени, где в свою очередь в силу различных причин понижается чувствительность к инсулину и развивается инсулинорезистентность.
Большинство больных с СД 2 имеют: инсулинорезистентность; нарушение секреции инсулина; увеличение синтеза глюкозы печенью.
При переходе СД от компенсации до развернутой клинической картины должны произойти, по меньшей мере, 3 патофизиологических нарушения:
1) повышение базальной скорости выработки глюкозы печенью;
2) прогрессирование инсулинорезистентности;
3) значительное снижение функции β-клеток поджелудочной железы [4].
На данный момент времени развитие инсулинорезистентности и нарушения инсулиносекреции принято связывать тремя факторами: глюкозотоксичностью, липотоксичностью, откладыванием амилоида.
Достаточно часто СД 2 типа обнаруживается случайно, в ходе диагностики других заболеваний, при которых определяется повышенное содержание сахара в крови, что служит поводом для дальнейшей диагностической программы сахарного диабета.
Как правило, СД 2 дебютирует у лиц старше 40 лет, при этом, следует отметить, что у подавляющего большинства пациентов имеет место один или несколько факторов риска.
Диагностика на раннем этапе СД 2 позволяет назначить лечение своевременно, тем самым предупредить возможные осложнения данного заболевания, такие как: ретинопатия; полинейропатия; нефропатия и др.
Диагностика СД 2 типа показана людям, предрасположенным к развитию СД типа 2.
Лабораторная диагностика сахарного диабета основывается на определении уровня глюкозы крови.
Преимущественно важным и значимым тестом в диагностике СД является определение уровня гликемии натощак. Оральному глюкозотолерантному тесту придается меньшее значение, но так или иначе, на основании ОГТТ диагностируется нарушение толерантности к глюкозе (НТГ) [5].
Нарушение толерантности к глюкозе диагностируется, если уровень гликемии цельной капиллярной крови натощак не превышает 6,1 ммоль/л, а через 2 часа после нагрузки глюкозой оказывается выше 7,8 ммоль/ л, но ниже 11,1 ммоль/л.
Другим вариантом нарушения углеводного обмена является нарушенная гликемия натощак (НГНТ). Она устанавливается, если уровень гликемии цельной капиллярной крови натощак находится в пределах 5,6-6,0 ммоль/л, а через 2 часа после нагрузки глюкозой не более чем 7,8 ммоль/л). НТГ и НГНТ, в настоящее время, объединяют термином преддиабетическое состояние, так как у обеих категорий пациентов существует высокий риск развития СД и его осложнений.
Для диагностики СД уровень гликемии необходимо определять стандартными лабораторными методами. При расшифровке показателей гликемии следует иметь в виду, что натощак уровень глюкозы в цельной венозной крови соответствует ее же уровню в цельной капиллярной крови. После приема пищи или ОГТТ ее уровень в венозной крови примерно на 1,1 ммоль/л ниже, чем в капиллярной. Концентрация глюкозы в плазме примерно на 0,84 ммоль/л выше, чем в цельной крови. С целью оценки компенсации и адекватности терапии СД уровень глюкозы в крови ежедневно оценивается в капиллярной крови при помощи портативного глюкометра самим пациентом, его родственниками или медицинскими работниками.
При любом типе СД, а также при довольно значительной нагрузке глюкозой, возможно развитие глюкозурии, являющейся следствием превышения порога реабсорбции глюкозы из первичной мочи. Порог реабсорбции глюкозы значительно варьирует (≈ 9-10 ммоль/л). Глюкозурия, как отдельно взятый показатель, не может использоваться для постановки диагноза СД [1].
Также для диагностики сахарного диабета исследуется уровень С-пептида - лабораторный показатель, используемый для дифференциальной диагностики типов СД и для выявления формирования дефицита инсулина у пациентов с СД-2. По уровню этого показателя в крови можно косвенно оценить инсулинсекретирующую способность β-клеток ПЖЖ. β-клетки продуцируют проинсулин, от которого перед фазой секреции отделяется С-пептид, попадающий в равных количествах с инсулином в кровь. Инсулин на 50 % связывается в печени, период его полувыведения в периферической крови составляет приблизительно 4 минуты. С-пептид из тока крови печенью не удаляется, период его полувыведения в крови составляет 30 мин. На периферии С-пептид не связывается с рецепторами клетки, поэтому определение этого показателя является надежным тестом для оценки функции инсулярного аппарата. Уровень С-пептида необходимо исследовать при проведении стимуляционных проб. Если тест проводится при выраженной декомпенсации СД, то он является неинформативным, так как гипергликемия окажет токсическое действие на β-клетки (глюкозотоксичность) [5].
Основным критерием качества компенсации углеводного обмена при СД является уровень гликированного (гликозилированного) гемоглобина (HbA1c) [6].
Хроническая гипергликемия является далеко не единственным фактором риска развития и прогрессирования поздних осложнений СД. В связи с этим оценка компенсации СД основывается на комплексе лабораторных и инструментальных методов исследования.
Кроме показателей, характеризующих состояние углеводного обмена, наиболее важное значение имеют уровень артериального давления и липидный спектр крови [1].
Несмотря на особенности этиологических механизмов развития сахарного диабета типа 2, одним из основных и ведущих методов коррекции углеводного обмена является инсулинотерапия.
Высокая потребность и востребованность препаратов инсулина у больных СД типа 2 не исключает возможностей компенсации заболевания при использовании иных методов лечения. У целого ряда больных, компенсация СД 2 типа возможна при соблюдении общегигиенических рекомендаций: а именно, приверженности к диете с исключением употребления быстрых углеводов и рафинированных жиров; расширении режима физических нагрузок.
В результате рационализации режима питания и физических нагрузок происходят снижение массы тела, снижение уровня существующей инсулинорезистентности, что наилучшим образом влияет на течение и компенсацию сахарного диабета. Несоблюдение вышесказанных принципов является одной из самых частых причин декомпенсации сахарного диабета [5].
Помимо всего выше изложенного, эффективность лечения СД 2 на прямую зависит от конгруэнтности пациента.
Конгруэнтность пациента – это приверженность больного к лечению и осознание ответственности за свое здоровье.
К сожалению, при СД 2 типа конгруэнтность пациентов находится на недостаточно высоком уровне, что можно объяснить такими причинами как: легкомысленное отношение к своему здоровью, недостаточная мотивация к изменению образа жизни, финансовые трудности, а также низкий уровень осведомлённости пациентов о своем заболевании и др. Если первые две причины находятся в компетенции психолога, а на третью причину медицинские работники повлиять не могут, то уровень осведомлённости пациентов о своем заболевании в рамках санпросвет работы лежит на плечах лечащего врача.
Таким образом, на базе ГБУЗ АО «Архангельского госпиталя для ветеранов войн» было реализовано исследование осведомлённости пациентов о своем заболевании - сахарный диабет 2 типа. Исследование проводилось по средству анкетирования 36 пациентов данного госпиталя.
Анкета состоит из пяти блоков: Блок 1 «Что такое сахарный диабет?»; Блок 2 «Самоконтроль»; Блок 3 «Гипогликемия»; Блок 4 «Питание»; Блок 5 «Сахароснижающие препараты».
Анализ данных исследования позволил определить уровень осведомлённости пациентов по пяти основным направлениям (таблица 1).
Таблица 1.
Оценка осведомлённости пациентов с сахарным диабетом 2 типа
|
Блок |
Уровень осведомленности, кол-во чел (%) |
||
|
Осведомлен(а) |
Частично осведомлен(а) |
Не осведомлен(а) |
|
|
Что такое сахарный диабет |
19 (52,7%) |
16 (44,5%) |
1 (2,8%) |
|
Самоконтроль |
27 (75%) |
9 (25%) |
- |
|
Гипогликемия |
12 (33%) |
17 (47%) |
8 (20%) |
|
Питание |
8 (22,3) |
28 (77,7%) |
- |
|
Сахароснижающие препараты |
3 (8,3%) |
27 (75%) |
6 (16,7%) |
Графическое изображение данных таблицы представлено на рисунке 1.
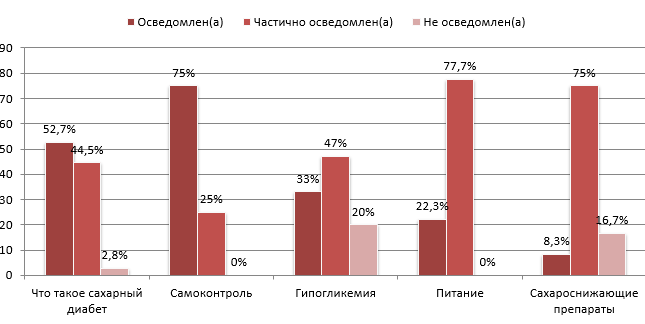
Рисунок 1. Оценка осведомлённости пациентов с сахарным диабетом 2 типа
Всего 33% опрошенных пациентов ответили на все вопросы данного блока. Из данных таблицы видно, что наилучшая осведомлённость наблюдается в блоках «самоконтроль» и «питание», так как в данных направлениях не было не осведомленных респондентов. Меньше всего респонденты знают о гипогликемии, так как количество не осведомленных пациентов составило 20%. Также низкий уровень осведомленности о лекарственной терапии (8,3%), при этом уровень частичной осведомлённости находится на высоком уровне (75%), а также высокий уровень не осведомленности (16,7%). Общие знания этиологии и патогенеза необходимо улучшить, хоть уровень осведомленности составляет 52,7% опрошенных пациентов.
Таким образом, можно сказать, что осведомленность пациентов ГБУЗ АО «Архангельский госпиталь для ветеранов войн» страдающих СД 2 типа находится на среднем уровне, но существует недостаток знаний, требующий коррекции, особенно в области острых осложнений СД и принципов медикаментозной терапии.
Исходя из этого, остро возникает потребность в создании школы сахарного диабета 2 типа на базе ГБУЗ АО «Архангельский госпиталь для ветеранов войн», которая даст пациентам максимальный объем знаний о своей болезни.
Открытие школы сахарного диабета 2 типа в ГБУЗ АО «Архангельский госпиталь для ветеранов войн» не только значительно повысило бы эффективность лечения больных СД 2 типа, но и помогло бы улучшить их качество жизни. Школа диабета 2 типа, позволила бы грамотно, качественно и в максимальном объеме донести информацию до пациентов с данным заболеванием о принципах медикаментозного и немедикаментозного лечения, реализовала помощь в выборе профессии, в вопросах планировании семьи, обучению методам самоконтроля.
В большинстве случаев, выраженные клинические проявления сахарного диабета 2 типа отсутствуют, и диагноз устанавливается при рутинном определении уровня гликемии. Поэтому ранняя диагностика заболевания на начальных стадиях позволит своевременно начать лечение и, соответственно, предупредить возникновение серьезных осложнений сахарного диабета 2 типа, таких как, ретинопатия, нейропатия, нефропатия и др., которые приводят к ранней инвалидизации и летальному исходу. Поэтому, данная патология является одной из приоритетных задач национальных программ здравоохранения всех стран мира.

 М.
А. Амвросова
М.
А. Амвросова